تست پاپ اسمیر به عنوان یکی از تستهای غربالگری بیماریهای دهانه رحم انجام می شود.ویژگی بسیار مهم این تست این است که در حدود 80 درصد در کاهش سرطان دهانه رحم موثر است.تست پاپ اسمیر به عنوان یکی از تستهای غربالگری بیماریهای دهانه رحم انجام می شود.ویژگی بسیار مهم این تست این است که در حدود 80 درصد در کاهش سرطان دهانه رحم موثر است.
تست پاپاسمیر بسیار راحت انجام میشود و معمولا درد ندارد. این تست اغلب در همان معاینهی معمولی انجام میشود، به این صورت که متخصص زنان، با استفاده از یک برس نرم پلاستیکی، سلولهای دهانهی رحم را بر میدارد و درون ظرفی میریزد که حاوی مایع نگهدارنده است. در مرحلهی بعد، این ظرف به آزمایشگاه فرستاده شده و از سلولهای داخل آن نمونهبرداری صورت میگیرد. سپس این نمونهها در زیر میکروسکوپ بررسی میشوند که معمولا این رَوَند یک هفته طول میکشد.»در این نمونهها هرگونه تغییر سلولی بررسی میشود بهطوری که در بسیاری از موارد میتوان با استفاده از نتایج این بررسیها، تغییرات پیشزمینهی سرطان دهانهی رحم را در مرحلهای که به راحتی قابل درمان است تشخیص داد.
کِی تست پاپ اسمیر انجام دهیم؟
اولین تست پاپاسمیر در افراد متاهل، معمولا در 21 سالگی انجام میشود. سپس تا 29 سالگی این تست باید هر دو سال یکبار انجام شود. در صورتی که 3 بار نتیجهی این تست منفی بود، پس از 30 سالگی هر سه سال یکبار انجام میشود. پس از ٦5 تا ٧٠ سالگی در صورتی که پزشک تشخیص دهد، این غربالگری متوقف میشود. خانمهایی که بالاتر از 30 سال سن دارند، بهتر است همراه تست پاپ اسمیر از نظر HPV (ویروس پاپیلوم انسانی) هم بررسی شوند. تست HPV بر روی همان نمونهی پاپ اسمیر انجام میشود و دقت تست را افزایش میدهد.بهتر است تست پاپاسمیر در مرحلهی بعد از قاعدگی و در زمانی که خانمها دچار عفونت نباشند، انجام شود.
همچنین برای اینکه نتیجهی تست دقیقتر باشد، خانمها نباید قبل از انجام آن، از کرمهای واژینال و دوش بتادین استفاده کنند و همچنین قبل از انجام تست هم باید از نزدیکی با همسرشان پرهیز کنند. خانمهایی که میخواهند برای بارداری اقدام کنند باید تست پاپاسمیر را قبل از بارداری انجام دهند.خانمها قلب تپنده خانواده هستند و هرچه به وجود خود و سلامتیشان اهمیت بدهند، خانواده سالمتری پرورش میدهند و فرزندانشان هم یاد میگیرند برای سلامتی خود ارزش قائل شوند.HPVیا ویروس پاپیلوم انسانی، ویروسی شایع است که بسیاری از مردان و زنان به آن مبتلا میشوند. تقریباً 100 نوع ویروس HPV وجود دارد که بعضی از انواع آن فقط دستگاه تناسلی را آلوده میکنند و باعث ایجاد زگیل تناسلی میشوند. انواع دیگری از HPV پس از مدتی طولانی میتوانند منجر به سرطان دهانهی رحم شوند. همهی گونههایHPV که باعث زگیل روی دستها یا پاها میشوند باعث به وجود آمدن زگیل دستگاه تناسلی یا تغییرات سلولهای سرویکس نمیشوند.
غربالگری جنین تستهای غربالگری مرحله اول و دوم بارداری به مجموعهای از بررسیهای سونوگرافی و آزمایشگاهی گفته میشود که در مراحل مختلف انجام شده و هدف آن این است که مادران باردار را از یک سری سندرمها و نقایص جنینی (نه همه نقایص) غربال کرده و آنها را در گروههای کم خطر یا پر خطر قرار دهد.آزمایش غربالگری برای چه کسانی است؟با توجه به اینکه نقایص و سندرمهای مورد بررسی در خانوادههایی که هیچ سابقهای ندارند، نیز به میزان کافی دیده میشود بنابراین توصیه میشود همه خانمها در هر سنی، تست های غربالگری را انجام دهند.
غربالگری مرحله اول(غربالگری سه ماهه اول)
زمان انجام غربالگری سه ماهه اول از 11 هفته تا 13 هفته و6 روز میباشد که احتمال خطر سندرم داون (تریزومی 21) (تریزومی13) و تریزومی (18) را مشخص میکند. شامل یک آزمایش خون بهعلاوه یک سونوگرافی برای بررسی ضخامت پشت گردن (سونوگرافی ان تی) و وجود استخوان بینی (ان بی) میباشد.
غربالگری مرحله دوم
سونوگرافی غربالگری مرحله دوم، اسکن از رحم وجنین در شکم که در حدود هفتههای 18 تا 22 بارداری انجام میشود. چون مورفولوژی همه اندامها کامل شدهاند و میتوان یک ارزیابی دقیق از ساختار آناتومیک جنین انجام داد. در سونوگرافی مرحله دوم تعیین جنسیت به طور قطعی انجام میگیرد.سو نوگرافیهای غربالگری یکپارچه، سونوگرافیهایی هستند که قسمتی از آن در سه ماه اول و قسمت دیگری از آن در سه ماه دوم بارداری انجام میشود. این سونوگرافیها در مقایسه با هر یک از تستهای غربالگری سه ماهه اول و دوم به تنهایی حساسترند و برای غربالگری سندروم داون، تریزومی 18 و تریزومی 13 و اختلالات لوله عصبی به کار میروند.
همه ما از اهمیت مراقبت های پزشکی پیش از بارداری برای اطمینان از سلامت مادر و جنین باخبریم. ولی امروزه بسیاری از متخصصین توصیه می کنند که زنان پیش از باردار شدن برای مراقبت پیش از بارداری با یک متخصص زنان و زایمان ملاقات داشته باشند.
چکاپ پیش از بارداری به پزشک کمک می کند تا بداند بدن شما آماده بارداری است. می توانید هر زمان قبل از بارداری برای چکاپ پیش از بارداری به پزشک مراجعه کنید.
- گروه خونی و RH
- شمارش کامل خون (کمخونی و پلاکت و …)
- قند خون ناشتا
- آنالیز کامل و کشت ادرار .
- در صورت تمایل، آزمایش HIV .
- آزمایشVDRL (آزمایش عفونتهای منتقله از راه جنسی).
- تیتر آنتی بادی ضد سرخجه درصورتیکه خانم علیه سرخجه ایمن نشده باشد و سابقه ابتلا به سرخجه را نیز نداشته باشد.
- درصورتیکه خانم طبق دستورالعمل کشوری برعلیه هپاتیت ایمن نشده است، یا شک دارد : ( آزمایش HBsAg هپاتیت )
- بهتر است آزمایش تیروئید نیز انجام شود .
- آزمایش پاپ اسمیر.
واکسیناسیون قبل از بارداری:
واکسن سرخجه:
واکسن سرخجه را در صورت منفی بودن تیتر آنتیبادی ضد سرخجه تزریق کنید. در صورت تزریق واکسن ویروس زنده سرخجه، خانم باید حداقل تا ۳ ماه از یک روش مؤثر پیشگیری از بارداری استفاده کند.ولی اگر خانم قبل از ۳ ماه باردار شود، نیاز به ختم بارداری نیست.
واکسن کزاز:
اگر بیش از 10 سال از آخرین واکسن کزاز شما گذشته است ، بهتر است دوز یادآور آن را تکرار کنید
واکسن هپاتیت :
در صورت نداشتن تعداد کافی آنتیبادی در بدن، یا در صورت عدم تزریق واکسن هپاتیت درگذشته، بهتر است واکسیناسیون هپاتیت انجام شود .
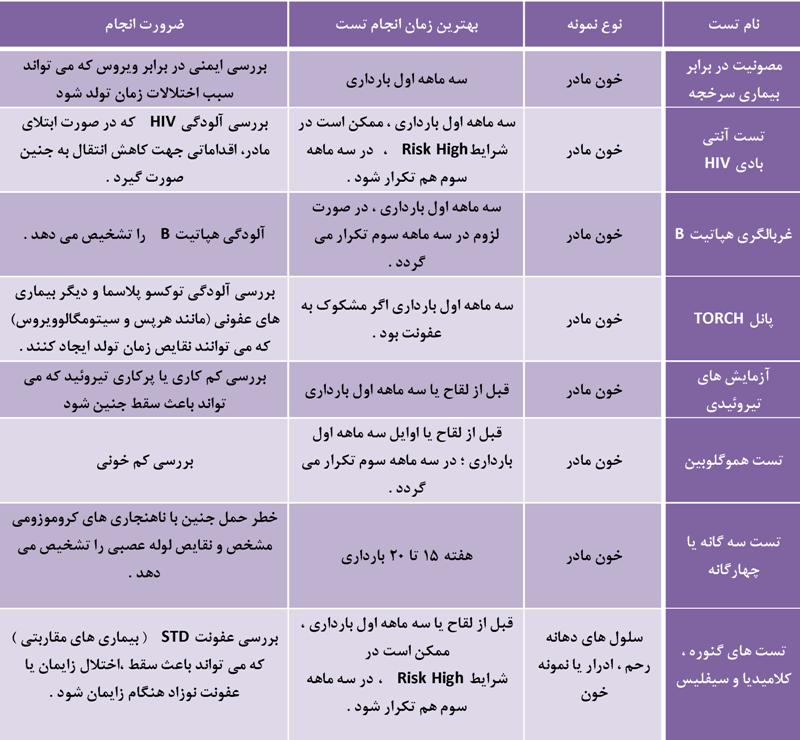
در طول دوران بارداری علاوه بر تستهای غربالگری سه ماهه اول و دوم، پزشک شما ممکن است آزمایشهای دیگری نیز درخواست کند بعضی از این تستها در زمانهای معینی از بارداری انجام می شوند و سایر تستها در صورت ایجاد مشکلات خاص در خلال حاملگی تقاضا می گردد .همچنین بعضی از تستهای آزمایشگاهی در خانم هایی که به دلایل مختلف (سن مادر ، سابقه خانوادگی و ..) در معرض خطر هستند در خواست می گردد. تستهایی که در ذیل بدان اشاره خواهد شد شامل تستهای روتین و برخی از تستهای کم تر شایع دوران بارداری می باشد.
یائسگی یکی از مراحل طبیعی زندگی زنان است که معمولاً در حدود سن ۴۵ تا ۵۵ سالگی آغاز میشود. در این زمان تخمدانها به میزان کمتری هورمونهای زنانه، به خصوص استروژن را ترشح کرده و سبب بروز علائم یائسگی میشوند. در شروع دوران یائسگی در ابتدا عادت ماهیانه نامرتب شده و سپس به طور کامل قطع میشود. زنانی که به مدت یک سال عادت ماهیانه نداشته باشند یائسه محسوب میشوندیائسگی،بیماری نیست و نارسایی یا نقص تلقی نمی شود و به طور عمومی برای فردمشکل ساز نیست یائسگی هر زنی متفاوت است.یائسگی تغییری طبیعی و لازم در زندگی است.دوران یائسگی مانند هر دوره دیگر زندگی از جمله دوران بلوغ،جوانی یا بارداری مشکلات و مزایای خود را دارد،با این تفاوت که در دوران یائسگی فرد با تجربه است و توانایی برخورد با مشکلات و حل و فصل مسائل را دارد.همان طور که گفنه شد در دوره یائسگی فعالیت تخمدان ها کاهش می یابد و بسیاری از علائم و مسائل یائسگی مرتبط با همین مسئله است.علائم یائسگیگرگرفتگی و تعریق شبانه و مشکلات خواب و خشکی واژن و رابطه ی جنسی درد ناک به دلیل کمبود ترشح هورمون ها،علائم جسمانی است که شدت و میزان آن در زنان متغیر است. تغییر حالت به افسردگی،غمگین شدن و از دست دادن علاقه ها و عدم انجام کارهای مورد علاقه،کاهش و یا ازدیاد مدت زمان خواب،مشکلات به یاد سپردن و تمرکز روی بعضی از امور،حتی ممکن است قبل از یائسگی ودرنزدیکی آغاز آن در شخص مشاهده شود.
حاملگی پوچ در اوایل حاملگی اتفاق می افتد قبل از اینکه زن متوجه شود حامله است. علائم حاملگی مانند تأخیر در قاعدگی و حتی تست بارداری مثبت را نیز ممکن است داشته باشد.چون سطح hCG افزایش پیدا می کند. احتمال دارد درد یا لکه بینی و خونریزی هم داشته باشد. جفت به رشد ادامه می دهد و برای مدت کوتاهی بدون جنین خودش را نگه می دارد.هورمونهای بارداری به بالا رفتن ادامه می دهند که باعث می شود زن همچنان فکر کند که باردار است. ممکن است هیچ نشانه ای (مثل درد یا خونریزی)دیده نشود که نشان بدهد بارداری بطور نرمال پیش نمی رود.علائم بارداری مانند خستگی و حساسیت سینه ها هم ممکن است وجود داشته باشند. اما وقتی رشد جفت متوقف می شود و سطح هورمونی پایین می آید علائم حاملگی هم فروکش می کنند.در این زمان ممکن است گرفتگی عضله جزئی غیر عادی یا لکه بینی و خونریزی کم ایجاد دیده شود.
حاملگی پوچ معمولا تا وقتی که سونو گرافی رحم یا ساک خالی را نشان بدهد تشخیص داده نمی شود.
علت حاملگی پوچ
اگرچه علت این مشکل کاملا مشخص نیست اما باید یک رخداد طبیعی در نظر گرفته شود؛ چرا که بروز این نوع حاملگی علت ۵۰ درصد سقط جنین سه ماهه اول است و معمولا نتیجه مشکلات کروموزومی است. وقتی تخمک توسط اسپرم بارور میشود سلولها شروع به تقسیم میکنند، بخشی به جنین و بخشی به جفت. به طور تخمینی، یک مورد از هزار مورد بارداری، پوچ است. عوامل مختلفی خطر ابتلا به این نوع بارداری را افزایش میدهند که عبارتند از:
سن مادر: بارداری پوچ در زنان بالاتر از ۳۵ سال و کمتر از ۲۰ سال بیشتر است.
داشتن سابقه بارداری پوچ: اگر یک بار دچار بارداری پوچ شوید، به احتمال زیاد مجددا دچار آن خواهید شد. به طور متوسط بارداری پوچ در یک تا دو زن از هر صد زن مجددا دیده میشود.
داشتن بیماریهای مزمن مادر: زنانی که دیابت دارند و از کمبود ید و تیروئید رنج میبرند احتمال بیشتری دارد که دچار این نوع حاملگی گردند.
مشکلات رحم و سرویکس: یکی از علل بروز این حالت مربوط به مشکلات رحم و سرویکس (دهانه رحم) است.
مصرف سیگار و الکل و مواد مخدر: یکی از علل زمینه ساز بروز بارداری پوچ، مصرف مواد مخدر و الکل در زنان است که این امر میتواند منجر به بارداری پوچ شود.
آزمایشات آمینوسنتز و بیوپسی کوریون(CVS): با احتمال پایین میتواند باعث سقط جنین گردد.
از آنجا که سه دستگاه تناسلی و ادراری و گوارشی در بانوان در مجاورت یکدیگر قرار دارند، بهداشت و سلامت آنها نیز بر هم تاثیر مستقیم داشته و عفونت هر یک از دستگاه تناسلی و ادراری و گوارشی مشکلاتی جدی برای فرد بیمار ایجاد می کند.یکی از مسائلی که برای تمام خانم ها در همه سنین مهم است، تمیز و خوشبو نگه داشتن بدنشان است. این موضوع تمام اعضای بدن مثل پوست، مو و اندام تناسلی را در برمی گیرد. اما گاهی عضو تناسلی خیلی جدی گرفته نمی شود .در حالی که اهمیت این موضوع به حدی است که باید از سنین قبل از بلوغ شروع شود و تا سن یائسگی ادامه پیدا کند. خانم ها به دلیل مسائلی مثل تغییرات هورمونی در زمان های مختلف زندگی مثل بلوغ، دوره عادت ماهانه، بارداری و یائسگی با تغییراتی در ترشحات واژن مواجه هستند که باید نحوه برخورد درست با این موضوع را بدانند . همچنین در خانم ها خروجی سه دستگاه ادراری، تناسلی و گوارش در فاصله کمی از هم قرار دارد که این قضیه خود باعث رشد باکتری و میکروب های بیماری زا یا ایجاد کننده بوی بد در محیط می شود.
شست وشو
اولین و مهم ترین اقدام برای حفظ بهداشت این ناحیه ،شست وشوی مرتب آن است. شستن این قسمت از بدن قوانین خاص خودش را دارد. احتیاج به استفاده از مواد شوینده خاصی نیست. شست وشو با آب ولرم و از سمت جلو به پشت کافی است.این کار از وارد شدن میکروب های اطراف مقعد به دستگاه ادرار و واژن جلوگیری می کند. خشک کردن این ناحیه بعد از شست وشو را فراموش نکنید. همچنین به یاد داشته باشد که واژن نیاز به شست و شو ندارد، زیرا به طور دایم ترشحات خود را خارج می کند.
آزمون های سالانه
اگر فردی هستید که خیلی دچار بوی بد ناحیه تناسلی می شوید، می توانید هر سال آزمایش های مخصوصی را که مربوط به ناحیه واژن است، انجام دهید. انجام آزمون هایی مانند پاپ اسمیر می تواند نگرانی شما را از هر گونه ابتلا به سرطان گردن رحم از بین ببرد.
از بین بردن موهای ناحیه تناسلی
اگر موهای ناحیه تناسلی برطرف نشوند، جایگاه مناسبی برای رشدونمو باکتری ها ایجاد می شود و همانطور که گفته شد، این باکتری ها در واکنش به عرق، بوهای نامطبوع ایجاد می کنند.
لباس زیر مناسب
از پوشیدن لباس زیر تنگ برای طولانی مدت اجتناب کنید، زیرا امکان تبادل هوا در ناحیه تناسلی را از بین می برد.
رعایت بهداشت جنسی
به خانم هایی که ازدواج کرده اند توصیه می شود حتما پس از برقراری رابطه جنسی با همسر خود، ناحیه تناسلی خود را بشویند، زیرا ترشحات ناشی از رابطه جنسی، بوی نامطبوعی ایجاد می کنند.
1.ناباروری بار دار نشدن زوجین پس از یکسال, بدون استفاده از هیچ روش جلوگیری می باشد.چنانچه سن مناسبی دارید و کمتر از مدت یکسال است باردار نشده اید نگران نباشید.
۲.در صورت ابتلا به ناباروری به مراکز ناباروری مراجعه نمایید.
۳.در درمان ناباروری هیچ گاه به دنبال اینکه علت و تقصیر ناباروری را به یکدیگر نسبت دهید نباشید چرا که هیچ چیز در پزشکی مطلق نیست
۴.به یکدیگر آرامش دهید و از استرس پرهیز نمایید. تاثیرات سو استرس در نتایج درمانی کمک باروری در مقالات متعدد به اثبات رسیده است.
۵. در صورتیکه به اضافه وزن مبتلا هستید حتما نسبت به کاهش وزن تحت نظر متخصصین تغذیه اقدام نمایید.
۶. تجویز ویتامینها و انتی اکسیدانها موثر بر باروری را از پزشک خود بخواهید تا در صورت صلاحدید برایتان تجویز نماید.
۷.نسبت به روش درمانی خود و شیوه های درمان ناباروری مطالعه نموده و اطلاعات لازم را کسب نمایید و در صورت داشتن سوال از مرکز مراجعه کننده پاسخ های لازم را دریافت نمایید.
۸. در مصرف دارو های تجویز شده و زمان مصرف ان دقت کامل داشته باشید.
۹. اکثر پزشکان به دلیل برخی از عوارض درمان ناباروری اعتقاد دارند از شیوه های با تهاجم کمتر و سبک تر که شانس درمانی کمتری دارند استفاده نمایند.لذا درصورتیکه در درمانهای ابتدایی موفقیتی حاصل نشد به هیچ وجه نگران نباشید.
۱۰.میزان موفقیت در درمان ناباروری در پیشرفته ترین شیوه ها بین ۳۰ تا ۳۵درصد می باشید و گاها زوجین برای موفقیت نیازمند تکرار این روشها می باشند برای درمان ناباروری دست از تلاش و پیگیری بر نداشته و درمان خود را گاها چند سال رها نکنید.
جنین فریز یکی از روش های تقویت قدرت باروری است که بوسیله برداشتن و نگهداری کردن از تخمک انجام می شود و در زمانیکه سن بالاتر می رود از آن استفاده شود.
این راه یکی از جدیدترین روشهای کمک باروری شناخته شده است که متخصصان به آن انجماد تخمک می گویند. این روش به زنان این فرصت را می دهد تا پتانسیل بیشتری برای باروری و داشتن فرزند در مراحل زندگی خود در آینده داشته باشند.
روند فریز جنین ها یک روند حدوداً 3ساعته می باشد. در این روش، جنین ها پس از آب زدائی درون نی های مخصوصی گذاشته شده سپس نی های حاوی جنین درون نیتروژن مایع با درجه حرارت منفی 196 درجه سانتی گراد نگهداری می شوند.
توجه داشته باشید که جنین های با کیفیت خوب، فریز می شوند زیرا فقط این جنین ها هستند که می توانند فرآیند پر استرس فریز را به خوبی تحمل نمایند.
شانس بارداری انتقال جنین های فریز شده، کمتر از شانس بارداری انتقال جنین تازه نمی باشد اما با این حال به تعداد و کیفیت جنین های فریز شده بستگی دارد.
برای انجام لقاح مصنوعی خارج رحمی، به طور مصنوعی و با تجویز قرص های هورمونی به مادر، بدن او را وادار به تخمک گذاری بیش از حد می کنند و در نتیجه به جای اینکه این خانم مانند خانم های دیگر هر ماه تنها یک تخمک داشته باشد، در پایان مصرف داروها گاهی تا ۳۰ عدد تخمک آزاد می کند. این تخمک ها را با اسپرم پدر در محیط آزمایشگاه مجاور و جنین های سالم را انتخاب کرده و به محیط رحم و لوله های آن تزریق میکنند.
یکی از شایع ترین اختلال هورمونی در میان زنان به شمار می آید. به طوری که این مشکل در حدود 10% از خانم های در سنین باروری رخ می دهد. مهمترین مشخصه این اختلال وجود تخمدان های بزرگ محتوی تعداد زیادی کیست کوچک است که در لایه بیرونی هر تخمدان قرار گرفته است. در این سندرم سطح هورمونهاي زنانه (نظیراستروژن، پروژسترون، LH وFSH) دچار عدم تعادل شده و باعث افزايش هورمونهاي مردانه (آندروژنها) وهورمون انسولین می گردد.
نشانه های ابتلا به سندرم تخمدان پلی کیستیک:
– بی نظمی و کاهش سیکل های قاعدگی
– مشکلات ناباروری
– موهای زائد (هيرسوتيسم)در صورت، سينه وشکم
– طاسی یا کم پشت شدن موهای سر با الگوی مردانه
– آکنه (جوش صورت)، پوست چرب يا شوره ی سر
– چاقی یا اضافه وزن
مشکلات ناشی از سندرم تخمدان پلی کیستیک :
ناباروری: زنان مبتلا به PCOS به دلیل کمبود تخمک گذاری، معمولا در باردار شدن با مشکل روبرو هستند.
دیابت: اختلال عدم تحمل گلوکز، مقاومت به انسولین و افزايش قند خون می تواند در تقریباً یک سوم زنان مبتلا به سندرم تخمدان پلی کیستیک با وزن طبيعي و اضافه وزن رخ دهد. خطر ابتلا به دیابت نوع دوم در زنان مبتلا به PCOS به مراتب بالاتر است.
بیماری های قلبی: خانم های چاقی که مبتلا به سندرم تخمدان پلی کیستیک هستند و تواماً مقاومت به انسولین دارند در خطر بيشتر ابتلا به بیماری تنگ شدن عروق کرونر قلب هستند.
بيماري وقفه تنفسي در خواب (آپنه):در افراد مبتلا به این اختلال زمانهاي کوتاه توقف تنفسي حین خواب وجود دارد. ابتلا به مشکل موجب خستگی و خواب هنگام روز، افزایش ریسک بیماری های قلبی و خصوصاً فشار خون بالا می شود.
- علت ایجاد سندرم تخمدان پلی کیستیک :
درتخمدان ها بخشهايی به نام فوليکول وجود دارد. طی یک سیکل قاعدگی فوليکول ترکیده شده وتخمک بلوغ یافته از آن آزاد مي شود. جهت بارور شدن (لقاح) تخمک آزاد شده در لوله های تخمک بر (فالوپ) حرکت می کند.در خانم ها مبتلا به PCOS فوليکول های نارسيده بهم می پيوندند و توده های بزرگتر(کيست)می سازند.از طرف دیگر تخمک های به بلوغ رسیده موجود در فوليکول ها نمی توانند از فوليکول آزاد شود.آزاد نشدن تخمک باعث ناباروری می شود.
تشخیص آن بر اساس علائم باليني و سونوگرافی می باشد.آزمایش خون برای بارداری و آزمايشات هورموني(هورمون پرولاکتین، هورمون تحریک کننده تیروئید(TSH)وهورمون تحریک کننده فولیکول (FSH))نیزتوصیه می شود. وجود علايمي مانند نامنظم بودن سیکل قاعدگی،موی زائد،جوش صورت وریزش مو با الگوی مردانه ازجمله معیارهای تشخیص سندرم تخمدان پلی کیستیک محسوب می شود.
▪️ اثر سوءتغذیه مادر برروی جفت:
از آنجا که رشد و سلامت جفت به تغذیه مادر بستگی دارد، هر آینه مواد مغذی لازم و کافی به مادر نرسد، رشد طبیعی آن متوقف شده و تبادل مواد غذایی نیز از مادر به جنین مختل میشود و در نتیجه روی رشد قد و وزن جنین اثر نامطلوب میگذارد و در موارد شدیدتر نیز ممکن است به سقط یا زایمان زودرس منتهی شود.
▪️ اثر سوءتغذیه مادر برروی جنین:
هر عضوی از جنین برای رشد و تکامل خود یک زمان بحرانی را طی میکند. به عبارت دیگر حداکثر افزایش تعداد یاختهها باید در زمان محدودی انجام شود. مثلاً قسمت بیشتر تکامل مغز در دوران جنینی و در ۵ تا ۶ ماه پس از تولد صورت میگیرد. هر عامل محیطی میتواند این مراحل رشد را متوقف یا مختل کند، باعث اختلالات دائم در عضو جنین میشود. چنانچه در این مراحل حساس مادر به سوء تغذیه گرفتار باشد، ممکن است تکامل مغز با مشکل بزرگی روبرو شود. به طوری که حتی با تغذیه صحیح بعدی هم اصلاحپذیر نباشد. بنابراین جبران و یا اصلاح وقفه رشد تنها زمانی امکانپذیر است که اختلال در مرحله افزایش اندازه یاختهها (هیپرتودفیک) باشد ولی نوع مداخلهای در دوران افزایش تعداد یاختهها (هیپرپلادرما) پدید آمد، جبرانپذیر نخواهد بود.
▪️ اثر نامطلوب سوء تغذیه در دوران بارداری برروی جنین :
ـ کمبود انرژی = نوزاد کم وزن
ـ کمبود پروتئین = کاهش اندازه محیط سر نوزاد
ـ کمبود اسیدفولیک = سقط جنین و نقایص لوله عصبی
ـ کمبود کلسیم = کاهش تراکم استخوان در نوزاد
ـ کمبود آهن = نوزاد کم وزن و زایمان زودرس
ـ کمبود ید = عقبماندگی جسمی و ذهنی ( کرتینیسم)
ـ کمبود ویتامین D = کاهش تراکم استخوان و نوزاد کموزن
ـ کمبود روی = نقایص عضوی مادرزادی
مشکلات کودکان از قبیل وقفه رشد جسمی، ذهنی، اختلال مغزی، بینایی و بیماریهای قلبی و عروق، افزایش فشارخون و غیره در سنین آینده آنها با تغذیه مناسب و کافی مادران در دوران بارداری ارتباط دارد. بهطور کلی رشد و نمو طبیعی جفت، جنین، شیرخوار و کودک و نیز سلامتی مادران به رژیم غذای آنها در طول زندگی، بهویژه در دوران بارداری و شیردهی و تغذیه بعدی کودکان بستگی دارد.
تمیز کردن دندان ها برای جلوگیری از مشکلات دندانی و معاینه سالیانه دندان ها توسط دندانپزشک در زمان بارداری نه تنها خطری ندارد، بلکه توصیه هم می شود.
افزایش میزان هورمون های بدن در زمان بارداری، باعث ورم و خونریزی لثه ها می شود و گیر کردن غذا بین دندان ها، این التهاب را بدتر می کند.
کارهای دندانپزشکی ضروری مانند پر کردن پوسیدگی دندان و یا روکش کردن آن در زمان بارداری باید انجام شوند تا احتمال عفونت دهان کم شود.
بهتر است اگر درمان مشکل دندانتان ضروری نیست، بعد از اتمام بارداری و تولد نوزاد آن را انجام دهید تا جنین در معرض خطر و آسیبی قرار نگیرد، حتی اگر آن خطر کوچک باشد
بعد از استفاده از لیدوکائین روی دندان خانم باردار، این دارو از جفت عبور می کند.
میزان ماده بی حس کننده دندان بایستی تا حد امکان کم باشد، ولی بایستی دردی هم احساس نکنید.
برای جلوگیری و یا درمان عفونت، قبل و یا بعد از کار دندانپزشکی، پزشک داروی آنتی بیوتیک برای بیمار تجویز می کند.
مصرف آنتی بیوتیک هایی مانند پنی سیلین، آموکسی سیلین و اریترومایسین خطری برای خانم باردار ندارد
عکس انداختن از دندان در بارداری خطری ندارد؟
رادیوگرافی دندان یا عکس انداختن از دندان معمولا به بعد از زایمان موکول می شود.
طی سه ماهه اول بارداری، اندام های جنین تشکیل می شوند. لذا تا حد امکان باید جنین را طی این مدت از هر خطری دور نگه داشت.
– به دندانپزشک خود بگویید که باردار هستید.
– اعمال زیبایی دندان را بعد از زایمان انجام دهید.
– موقع نشستن روی صندلی دندانپزشکی، برای حفظ جریان خون سالم، پاهای خود را روی هم نیندازید.
– برای راحتی بیشتر خودتان و جنین تان، یک بالش کوچک همراه خودتان داشته باشید.
اگر هر یک از نشانههای زیر را در خود مشاهده کردید برای بررسی به پزشک مراجعه نمائید.
▪️افزایش اشتها: با وجود آنکه ولع به خوردن از علائم این بیماری است ولی علیرغم آن زن باردار ممکن است دچار کاهش وزن شود.
▪️تشنگی زیاد: زن باردار مبتلا به دیابت در بارداری دچار تشنگی زیاد میشود؛ زیرا بدن برای رقیق کردن گلوکز بالا در خون، آب و مایعات بیشتری طلب میکند.
▪️تاری دید: بدن برای رقیق کردن خون، مایعات را از بافتها به سمت خون بیرون میکشد؛ در این میان آب عدسی چشم نیز میتواند تحت تاثیر این بیمرای خارج شود که در نهایت این عمل تمرکز بینایی را تحت تأثیر قرار داده و باعث تاری دید میشود.
▪️احساس خستگی: به دلیل اینکه در اثر این بیماری بدن نمیتواند به طور مناسب از قند خون (گلوکز) به عنوان سوخت برای تولید انرژی استفاده کند انرژی بدن کم شده و باعث احساس خستگی میشود.
▪️تکرر ادرار: مصرف زیاد مایعات در اثر تشنگی زیاد باعث دفع بیش از حد ادرار میشود.
▪️بروز عفونت در بدن: بیماری دیابت باعث کاهش توانایی بدن در مقابله با عفونتها میشود و باعث بروز عفونتهایی همچون عفونت مثانه، عفونت واژن بخصوص عفونت قارچی در بارداری( و سایر عفونتهای دیگر) میشود.
عوارض دیابت بارداری چیست؟
این بیماری میتواند بر روی رشد جنین اثر منفی داشته باشد در ادامه به سایر این عوارض اشاره خواهیم کرد:
🔸بروز نقصهای مادرزادی
🔸سقط جنین
🔸رشد بیش از حد کودک
🔸افزایش مایع آمنیوتیک
🔸مسمومیت بارداری
🔸خطر ابتلا به فشارخون بالا
بارداری مهم ترین دلیل عقب افتادگی عادت ماهانه است، اما تنها این علت نیست. عوامل زیر نیز ممکن است بر زمان بندی تاثیر بگذارند.
– استرس و اضطراب
– تغییرات در وزن
– شیر دادن
– مصرف قرص های کنترل بارداری
مواردی در تاخیر پریود که نیازمند درمان دارویی است:
در برخی موارد، عقب افتادگی ماهانه ممکن است با بیماری های جدی مرتبط باشند که به درمان پزشکی نیاز دارند . – عفونت ها و بیماری ها
برخی بیماری های شایع مثل آنفولانزا، سینوزیت ،ورم لوزه می توانند چرخه قاعدگی را مختل کنند ، به خصوص اگر در حال مصرف دارو برای درمان آن ها هستید.
– تیروئید
غده تیروئید پرکار یا کم کار می تواند موجب عدم تعادل زیادی از جمله تاخیر عادت ماهانه شود ، باید معاینه کنید تا بفهمید چه نوع درمانی نیاز دارید ، از قبیل:دارو، مصرف ید، یا حتی برداشتن غده.
– سندرم تخمدان پلی کیستیک ( PCOS )
این یک بیماری غدد درون ریز است که با اختلالات چرخه قاعدگی و تشکیل کیست تخمدان مشخص می شود. این بیماری می تواند منجر به بروز نازایی در موارد پیشرفته یا درمان نشده شود.
اگر دوره ماهانه تا پنج روز تاخیر داشته باشد ، نباید نگران باشید چون بدن انسان چندان دقیق نیست. با این حال، تاخیر طولانی تر می تواند نشانه هایی از اختلال و یا مشکل باشد.
از اولین علائم سرطان سینه معمولا تشکیل بافتی ضخیم یا توده در سینه و یا زیر بغل است.
نشانه های دیگر عبارتند از:
- درد زیر بغل و سینه که با چرخه ماهانه تغییر نمی کند
- قرمزی پوست سینه مانند پوست نارنجی
- تشکیل جوش در اطراف نوک پستان ها
- ترشحات از نوک سینه، احتمالا حاوی خون
- تغییر در اندازه یا شکل سینه
- لایه برداری، پوسته پوسته شدن پوست روی سینه یا نوک سینه
اکثر توده ها سرطانی نیستند، اما بهتر است به پزشک مراجعه کنید.
دستگاه داخل رحمی آی یو دی (IUD)
اگر چه IUD یک روش موثر جلوگیری از بارداری است، اما قبل از نصب آن باید به چند نکته توجه کنید.
مزایای استفاده از IUD
•بیشتر زنان، از جمله زنانی که هرگز باردار نشده اند، می توانند از IUD استفاده کنند.
•هنگامی که IUD نصب می شود فورا شروع به کار کرده و به مدت ۱۰ سال و یا تا زمانی که برداشته شود، کارایی دارد.
•نیاز به قطع رابطه جنسی ندارد.
•می توان از آن در طول شیردهی نیز استفاده کرد.
•بعد از برداشتن دستگاه، قدرت باروری به حالت قبل و نرمال باز می گردد.
•این دستگاه با داروهای دیگر تداخل ندارد.
•هیچ مدرکی وجود ندارد که نشان دهد IUD خطر سرطان دهانه رحم، سرطان آندومتر (سرطان دیواره رحم) و یا سرطان تخمدان را افزایش می دهد. برخی از زنان تغییراتی در میل جنسی را تجربه می کنند. اما این تغییرات بسیار اندک می باشند. هیچ مدرکی وجود ندارد که نشان دهد IUD وزن را تحت تاثیر قرار می دهد.
معایب استفاده از IUD
•دوره خونریزی ممکن است سنگین تر، طولانی تر و یا دردناک تر شود. هر چند این تغییرات بعد از چند ماه از بین می روند.
•آی یو دی در برابر امراض مقاربتی جنسی از بدن محافظت نمی کند. بنابراین ممکن است مجبور باشید از کاندوم نیز استفاده کنید. اگر به یکی از بیماری های مقاربتی مبتلا هستید و آن را درمان نکرده اید، با نصب دستگاه آی یو دی ممکن است به عفونت لگنی مبتلا شوید.
•شایع ترین دلایلی که موجب می شود زنان استفاده از آی یو دی را متوقف کنند خونریزی واژینال و درد است.
آرام باشید زیرا بیشتر خانم ها این مشکل را تجربه می کنند و حتی اگر کیسه آب پاره شود، احتمال خروج مایع از آن خیلی کم است و به صورت خیلی آهسته چکه می کند. در این حالت دستمال کاغذی قرار دهید تا مایع لباس های شما را خیس نکند و محل را تمیز نگه دارید. کیسه آب معمولا پس از انقباض پاره می شود اما گاهی پیش از شروع درد زایمان نیز پاره میشود. در برخی خانم ها نیز کیسه آب تا زمانی که درد زایمان شروع نشده است پاره نمی شود. اگر کیسه آب پیش از شروع درد پاره شود، پزشک بیست و چهار ساعت منتظر می ماند تا درد زایمان شروع شود. اگر انقباضات به خودی خود شروع نشوند پزشک از روش های تحریک کردن استفاده می کند. مایع آمونیاک بی بو و بی رنگ است ولی اگر رنگ آن سبز یا قهوه ای بود با پزشک تماس بگیرید. این مسئله در حالتی که مدفوع جنین وارد مایع شده باشد اتفاق میفتد و به معنی تحت فشار بودن جنین است
این بیماری،مجموعه ای از علایم جسمی و روانی مرتبط با چرخۀ قاعدگی در زنان است. این علایم شامل نوسانات خلقی، حساس شدن سینه ها، هوس خوراکی، خستگی، کج خلقی و افسردگی می شود.
علایم:
▪️ معمول ترین علایم روحی شامل:
* تنش یا اضطراب
* افسردگی
* گریه
* نوسانات خلق و خو و تحریک پذیری یا خشم – و علایم جسمی شامل:
* درد مفاصل و یا عضلات
* سردرد
* خستگی
* نفخ شکم
دلایل سندرم پیش از قاعدگی:
علت دقیق این سندرم ناشناخته است با این حال به نظر می رسد عواملی بر روی ابتلا به مشکل سندرم پیش از قاعدگی نقش دارند، این عوامل شامل:
– تغییرات دوره ای در هورمون های بدن زنان.
– تغییرات شیمیایی در مغز.
– استرس.
– رژیم غذایی نامناسب، مصرف الکل و کافئین درمان:
پزشک می تواند یک یا چند دارو برای درمان و کنترل سندرم پیش از قاعدگی تجویز نماید. داروهایی که معمولا برای این بیماری توصیه می شوند، شامل:
– داروهای ضدافسردگی: دارو های مهار کننده انتخابی بازجذب سروتونین از قبیل فلوکستین (پروزاک، سارافم)، پاروکستین (پاکسیل، پکساوا)، سرترالین (زولفت).
– داروهای ضد التهابی: مصرف داروهایی همچون ایبوپروفن یا ناپروکسن در شروع دوره می تواند به بهبود گرفتگی عضلات و ناراحتی پستان ها کمک نماید.
علل جفت سر راهی چیست ؟
علت حقیقی جفت سر راهی نا شناخته است ، اما برخی از عوامل می توانند احتمال بروز این وضعیت را افزایش دهند .
🔹عوامل خطرناک جفت سرراهی:
عوامل خطرناک که باعث افزایش احتمال جفت سر راهی می شوند، عبارتند از :
▫️جراحی قبلی رحم ، مثل سزارین، تراشیدن دهانه رحم یا برداشتن فیبر رحمی .
▫️ بارداری دوم یا بعد
▫️سن بالای مادر
▫️بارداری دو قلو ها ، سه قلو یا بیشتر
این خطرات را نمی توان کنترل کرد ، دیگر عواملی که می توانند برای جلو گیری از جفت سر راهی کنترل شوند عبارتند از :سیگار کشیدن و مصرف کوکائین
🔹علائم جفت سر راهی چیست ؟
نشانه ها و علائم جفت سر راهی از یک زن باردار به دیگری متفاوت است . در حالی که بعضی اصلا علائمی ندارند ، بعضی دیگر شاهد علائم هشدار دهنده ای هستند، مانند :
– خونریزی بدون درد واژینال که می تواند از خفیف تا شدید باشد . هر چند که خونریزی شدید قرمز شایع تر است.
-علائم زایمان زودرس مانند :انقباضات منظم ، درد شکم یا پشت کمر.
اگر در دوران بارداری خود متوجه خونریزی واژینال شدید ، باید بلافاصله با پزشک خود تماس بگیرید ؛ سه ماهه اول را در نظر نگیرید.
🔹علائم دیگری که نشان دهنده جفت سر راهی است ، اما تنها توسط یک اسکن فراصوتی شناسایی می شوند ، وجود دارد :
– کودک در بخش پایین شکم یا در موقعیت عرضی است ،زیرا جفت بخش زیادی از دهانه رحم را اشغال کرده است و از انتقال کودک به موقعیت سر به پایین جلوگیری می کند.
-اندازه رحم بزرگتر از آنی است که باید در این سن بارداری معین باشد.
اگر هیچ نشانه ای از خود نشان ندهید ، پزشک شما ممکن است در طول اسکن مستمر ، بتواند جفت سر راهی را تشخیص دهد.
چسبندگی رحم یا سندرم آشرمن، چسبندگی داخل رحمی در داخل رحم و / یا دهانه رحم است. در بسیاری از موارد دیواره های جلویی و پشتی رحم به یکدیگر می چسبند. در موارد دیگر، چسبندگی فقط در قسمت کوچکی از رحم ظاهر می شود. میزان چسبندگی خفیف، متوسط یا شدید است. چسبندگی می تواند نازک یا ضخیم باشد، لکه دار در محل یا درهم و برهم باشد. چسبندگی معمولا عروقی نیست، که یک ویژگی مهم در درمان می باشد.
در بعضی موارد، چسبندگی هیچ علائمی نشان نمی دهند، اما نشانه های رایج عبارتند از:
– پریودی های بسیار سبک یا قطع دوره (آمنوره).
این حالت زمانی رخ می دهد که بافت زخم جایگزین اندومتر (پوشش داخلی رحم) شده است. در این حالت بافت در طول چرخه قاعدگی طبیعی خونریزی می کند. گاهی، بافت زخم، باز شدن دهانه رحم را متوقف می کند و باعث توقف جریان خونریزی قاعدگی می شود.
– درد لگن و گرفتگی
– درد شدید قاعدگی
– ناباروری یا سقط جنین مکرر
– اگر این علائم را دارید، باید با پزشک خود ملاقات داشته باشید. ما می توانیم هیستروسکوپی را برای بررسی پوشش رحم انجام دهیم و چسبندگی را بررسی کنیم. هیستروسکوپی یک روشی است که در آن یک تلسکوپ نازک، انعطاف پذیر، تلویزیونی را به داخل واژن و از طریق دهانه رحم وارد می کند تا به طور مستقیم داخل رحم مشاهده شود.
– همچنین می توانیم سونوگرافی ترانس واژینال برای اندازه گیری ضخامت اندومتر خود و بیوپسی رحم انجام دهیم تا بتوانیم بافت های اندومتری معمولی را بررسی کنیم.
چسبندگی رحم به چه علت بوجود می آید؟
چسبندگی رحم معمولا توسط آسیب به بافت رحم ایجاد می شود، مانند:
– کورتاژ تشخیصی یا کورتاژ برای سقط جنین
– کورتاژ مجدد برای خارج کردن باقی مانده جفت یا جنین
– جراحی رحم
– عفونت رحم یا لگن
– خونریزی شدید پس از تولد نوزاد
– مشکلات آندومتریوز
– سل ریوی – در کشورهای در حال توسعه رایج است
– با این حال، گاهی اوقات علت دقیق بیماری مشخص نیست
چسبندگی داخل رحمی چه علائم و عوارضی دارد؟
اگر چنین چسبندگیای در رحم اتفاق بیفتد زنان ممکن است نازایی پیدا کنند، چرا که بافت داخل رحم محل لانهگزینی جنین است و با آسیب دیدن آن خطر نازایی به وجود میآید. همچنین ممکن است موجب سقطهای مکرر یا دردهای زیر شکم یا قطع قاعدگی شود.
و نوع دوم؟
آن چسبندگی که بین مردم مصطلح است در واقع چسبندگی لگن است که در اطراف رحم یا بیرون از رحم اتفاق میافتد که بین رحم، تخمدانها، جداره روده و جداره شکم یا جداره لگن چسبندگی ایجاد میکند.باز هم عفونتها در صدر علل به وجود آمدن این عارضه هستند. عفونتهای ناشی از میکروب «کلامیدیا» یکی از علتهای این چسبندگی است.
بیماریهایی که میتواند ابتلا به چسبندگی رحم را زیاد کنند، کدامند؟
یکی از بیماریهایی که میتواند احتمال ابتلا به چسبندگی رحم را زیاد کند آندومتریوز است که در این بیماری، بافت داخل رحم بیرون از رحم ایجاد میشود و میتواند چسبندگیهای زیادی را داخل لگن ایجاد کند.در عفونتهای ناشی از بیماری سل و نیز در کسانی که آپاندیسیت کهنه دارند و دیر به آن رسیدگی شده یا سوراخ شده، همچنین در زنانی که اعمال جراحی شکمی داشتهاند یا به عنوان نمونه، رودهشان مورد جراحی قرار گرفته ممکن است چسبندگی در لگن و شکم ایجاد شود. ایجاد بیماریهای شکمی مانند آپاندیسیت در افراد اجتنابناپذیر است و هیچکس نمیتواند جلوی آن را بگیرد ولی توصیه میکنیم که برای هر نوع بیماری، هر چقدر زودتر اقدام شود و از پیشرفت آن جلوگیری شود.
علائم چسبندگی رحم چیست؟
برای چسبندگی داخل رحم هیچ علامت خاصی وجود ندارد. ممکن است در بیماران خونریزی قاعدگی کم یا قطع شود یا قاعدگی دردناک، نازایی و سقط مکرر داشته باشند و وقتی بیمار با این علائم به پزشک مراجعه میکند احتمال ابتلا به چسبندگی رحم قوت میگیرد.
برای درمان چه اقداماتی انجام میشود؟
وسیلهای داخل رحم قرار داده میشود تا این چسبندگیها آزاد شود و سپس هورمون جایگذاری میشود تا مجددا چسبندگی ایجاد نشود. درمان این عارضه صددرصد نیست، ولی روشهای درمانی از جمله روشی که ذکر شد روشهای خوبی هستند که با روشهای کمکی دیگر به کار گرفته میشود.یک تا دو ماه برای ترمیم زمان لازم است تا بیمار قاعدگیاش از سر گرفته شود و بافت داخل رحم خود را ترمیم کند. اگر با این شیوه درمان صورت بگیرد، معمولا بازگشت اتفاق نمیافتد و مشکلی پیش نخواهد آمد. ولی بهتر است که اصلا نگذاریم این چسبندگی به وجود بیاید و در واقع پیشگیری از آن بهترین اقدام است.
برای پیشگیری از ابتلا به چسبندگی رحم توصیه می شود قبل از ابتلا به نازایی و دچار شدن به جراحی های گزاف، پس از مشاهده هر گونه علامت عفونت به پزشک مراجعه کنید.بهتر است به طور مرتب حداقل یکی دو بار در سال به پزشک زنان مراجعه کنید و اگر عفونت لگنی داشته باشید، تحت درمان قرار بگیرید. به محض اینکه دچار ترشحات بد بو شده و احساس سوزش و خارش داشتید، باید سریع به پزشک مراجعه کنید.همچنین سالیانه برای تست پاپ اسمیر مراجعه کنید.در صورت ازدواج، جلوگیری از بارداری برای مدت طولانی توصیه نمی شود. برخی زنان، هم دیر ازدواج می کنند و هم 7 تا 10 سال بعد از ازدواج تمایل به بارداری ندارند. این امر خطر ابتلا به آندومتریوز و عوارض ناشی از آن که چسبندگی رحم است را افزایش می دهد.
زنان نیزمانند مردان هورمون تستسترون را دارند. اگر چه بدن زنان به اندازهی بدن مردان تستسترون ترشح نمیکند، اما همان مقدار بسیار کمی که روزانه ترشح میشود، احساسات آنها را کنترل میکند و میل جنسی را تقویت می کند.
نشانه های کمبود تستسترون عبارتند از:
1.دیگر میل جنسی ندارید.
هنگامی که این میزان ترشح تستسترون کمتر از حد طبیعی باشد، ممکن است تمایل جنسیتان کمتر و کمتر شود.حتی کمبود تستسترون موجب میشود رابطه جنسی به اندازهی قبل برایتان لذت بخش نباشد.
2. به نظر نمیرسد که از وزنتان کم شده باشد.
تستسترون کمک میکند تا عضله و چربی در بدن جایگاه مناسب خود را بیابند و فقدان این هورمون توازن را به نفع چربی، به خصوص در نواحی میانی بدن تغییر میدهد. اما نه تنها میزان اندک تستسترون موجب ثبات و پایداری چربی در بدن میشود، بلکه بر توانایی شما در ساخت عضله نیز تاثیر میگذارد و حتی میتواند موجب از دست رفتن عضلات موجود در بدن شما شود.
3. همیشه خستهاید.
افراد با تستسترون پایین که به سادگی احساس خستگی میکنند، بهاندازهی همسالان خود با سطح تستسترون طبیعی قادر نیستند به همان سرعت راه بروند و یا بههمان اندازه فعالیت داشته باشند.
4. شما افسرده و یا مضطرب هستید.
هرچندکه کمبود تستسترون احتمالا تنها عامل افسردگی نیست، اما میتواند همچون عاملی در بیماری افسردگی دخیل باشد.هرچه میزان تستسترون زنان پایینتر، احتمال افسردگی در آنها بیشتر می باشد.اغلب زنان مبتلا به کمبود تستسترون، در مقایسه با زنان با سطح تستسترون طبیعی، به مدت طولانیتر مضطرب و هم افسرده می باشند.
5. پوکی استخوان دارید.
کمبود استروژن عامل کلیدی در از دست دادن تراکم استخوان است. اما سطح پایین تستسترون نیز میتواند قدرت استحکام استخوانبندی را کم کند. هم مردان و هم زنانی که میزان ترشح تستسترون درآنها پایین است، تاحدی “ضعیف” تلقی میشوند زیرا آنها دیگر قادر نخواهند بود تا محکم دست دهند. برای بیشتر زنان، کمبود استروژن دلیل اصلی پوکی استخوان به ویژه پس از یائسگی میباشد.
هیستروسکوپی نوعی عمل جراحی می باشد که حداقل آسیب را به بیمار وارد میکند. جراح یک تلکسکوپ خیلی کوچک (هیستروسکوپ) را از طریق دهانه رحم وارد رحم می کند. هیستروسکوپ به جراح این اجازه را می دهد که داخل رحم را با استفاده از مانیتور مشاهده کند. سپس رحم برای هر گونه نابهنجاری مورد بررسی قرار می گیرد.
مزایای هیستروسکوپی چیست؟
زمان بهبود بسیار سریع است. در واقع تمام بیماران پس از انجام عمل همان روز مرخص می شوند. هیچ شکافی در شکم ایجاد نمی شود بنابراین درد پس از زایمان حداقل است و عفونت ناشی از زخم نیز ایجاد نمی شود.
متخصص زنان از چه روش هایی درهیستروسکوپی استفاده می کند؟
بیشتر متخصصان از هیستروسکوپی برای بررسی پوشش داخلی رحم و آسیب های درون رحمی مثل پلیپ و بافت های لیفی رحم که موجب خونریزی های سنگین در طول پریودی یا بی نظمی پریودی می شود، استفاده می کنند. بررسی حفره رحم نیز برای خانم هایی انجام می شود که مشکل بارداری دارند. شرایط دیگر برای هیستروسکوپی شامل:
– برداشتن پلیپ های رحم یا آندومتر(اندومتریوز)
– برداشتن بافت های لیفی رحم
– بافت برداری پوشش های آندومتری
– باز کردن لوله های رحم
– برداشتن چسبندگی ها یا خراش های درون رحمی
– برداشتن دستگاه جلوگیری از بارداری درون رحمی
– خارج کردن آندومتر- که موجب آسیب به پوشش رحم شده است، درمانی بر خونریزی شدید دوره پریودی یا بی نظمی دوره پریودی
در شرایط زیر ممکن است به هیستروسکوپی نیاز داشته باشید:
نتایج غیر طبیعی آزمایش پاپ اسمیر
خونریزی غیر طبیعی رحم
خونریزی پس از یائسگی
تشخیص علت ناباروری یا سقط جنین تکراری
بررسی و حذف زخم رحم، پولیپ ها یا فیبروئیدها
برداشتن IUD جاگذاری شده (دستگاه های داخل رحمی)
قرار داشتن روش کنترل بارداری کوچک در داخل لوله های فالوپی
نمونه برداری از بافت (بیوپسی)
برداشت پوشش آندومتر
